新陳代謝疾病
合併睪固酮治療可改善第2型糖尿病,長期甚至能復原,對糖尿病前期與代謝症候群患者治療亦可回復到正常,這在男性健康照護是再好不過的消息。
一、第2型糖尿病
低睪固酮跟糖尿病兩者高度相關,睪固酮濃度可反映胰島素抗性,睪固酮治療可幫助第2型糖尿病患的血糖控制。
糖尿病有2型,第1型患者為胰島素依賴型,因為胰臟β細胞先天性無法分泌胰島素,需要終生注射胰島素;第2型多為成年發作,家族史、肥胖、或缺乏運動者為高風險族群,患者胰島素分泌不足或運用能力減弱。
糖尿病在兩性各年齡層都是常見的慢性病,臺灣糖尿病學會2019年統計40至64歲診斷有第2型糖尿病者有11.6%、65至74歲有34.6%、_75歲有46.4%(男女性無差別)。
糖尿病高居臺灣民眾死因第5名,有急性與慢性併發症,一半患者死於心血管疾病。治療第2型糖尿病,應先採飲食控制及運動控制體重,進一步則需口服降血糖藥物乃至注射胰島素。
低睪固酮跟第2型糖尿病有相同病因,兩者呈雙向關係。睪固酮濃度不足會增加第2型糖尿病風險,睪固酮高者比低者罹患糖尿病風險減少42%,第2型糖尿病患超過半數有低睪固酮。
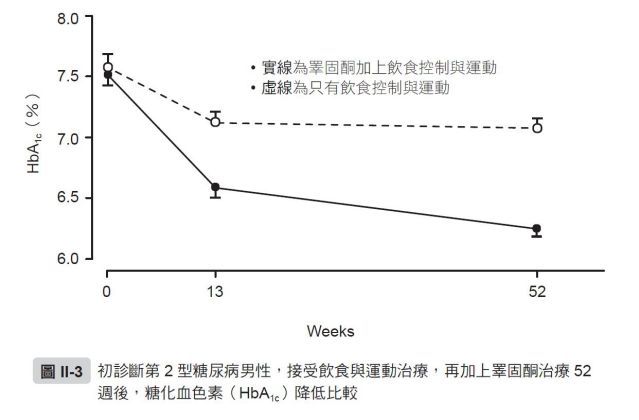
美國糖尿病學會建議,第2型糖尿病患應常規檢測睪固酮,因為睪固酮治療可幫助血糖控制。將新診斷的第2型糖尿病患隨機分組,一組只接受飲食控制加運動,另一組還加上睪固酮治療。1年後,前者的糖化血色素平均下降0.5%,後者下降達1.3%且全下降到<7.0%(圖II-3)。
一項長期的臨床研究,發表在《糖尿病、肥胖、新陳代謝》(Diabetes Obesity Metabolism)2020年期刊,充分證明睪固酮治療的好處。受試者為第2型糖尿病患合併低睪固酮病患,分成接受睪固酮治療(n=178)與未接受睪固酮治療對照組(n=178),兩組均遵守糖尿病常規治療。
長達11年的治療後,比較兩組的臨床結果:
- 血糖變化:治療組的糖尿病有34.3%回復正常(糖化血色素<6.5%且不需服用降血糖藥),糖化血色素<6.5%者達83.1%、<7.0%者達90%。治療組糖尿病回復正常時間平均8.6年,再追蹤平均2.5年沒有復發。對照組的糖化血色素沒有任何進步,反而平均上升2%(圖II-4)。兩組間的糖化血色素從治療開始相差為0%,到11年後兩組相差平均達6%。
- 胰島素阻抗性:治療組的血中胰島素濃度與胰島素阻抗性(HOMAIR)分別平均減少28.9μU/mL與11.0μU/mL,控制組卻分別上升12.9μU/mL與5.4μU/mL。
- 併發症:比較治療組跟控制組的死亡率(7.3% vs. 29.2%)、心肌梗塞(0.0% vs. 30.9%)、中風(0.0% vs. 25.3%)與視網膜病變(2.4% vs. 16.9%)比率,治療組遠勝過控制組。
糖尿病前期的低睪固酮男性,也有機會不再進展成糖尿病!下一頁看看醫師更多解說
